Abstract
fundal
Deoarece prevalența obezității crește, crește și numărul pacienților care necesită intervenție chirurgicală pentru boli legate de obezitate. Scopul acestui studiu pilot a fost explorarea predictorilor morbidității pe termen scurt și pierderii slabe în greutate pe termen lung după o intervenție chirurgicală bariatrică.
Metode
Acesta a fost un studiu pilot de cohortă observațional prospectiv cu un singur centru la pacienții supuși unei intervenții chirurgicale bariatrice. Am evaluat acuratețea (discriminarea și calibrarea) a două modele de predicție a riscurilor validate anterior (Scorul de severitate fiziologică și operatorie pentru enumerarea morbidității și mortalității, scorul POSSUM și Scorul de risc al mortalității chirurgicale de obezitate, OS-MS) pentru rezultatul postoperator postoperator morbiditate definită utilizând Ancheta postoperatorie privind morbiditatea). Apoi am testat relația dintre morbiditatea postoperatorie și rezultatul pierderii în greutate pe termen lung, ajustând factorii de risc cunoscuți pentru pacient.
Rezultate
Au fost colectate date complete despre 197 de pacienți care au suferit o intervenție chirurgicală pentru obezitate sau boli legate de obezitate între martie 2010 și septembrie 2013. Rezultatele au arătat că POSSUM și OS-MRS au fost mai puțin exacte la prezicerea morbidității definite în cadrul sondajului postoperator de morbiditate (POMS) în ziua 3 decât definirea unei perioade prelungite de ședere datorită mobilității slabe și/sau morbidității definite de POMS. Având mai puțin de 28 de zile în viață și în afara spitalului în decurs de 30 de zile de la intervenția chirurgicală a fost predictiv o scădere slabă în greutate la 1 an, independent de riscul definit de POSSUM (raport de cote 2,6; interval de încredere 95% 1,28-5,24).
Concluzii
POSSUM poate fi utilizat pentru a prezice pacienții care vor avea un LOS postoperator prelungit după o intervenție chirurgicală bariatrică din cauza morbidității sau a mobilității slabe. Cu toate acestea, independent de scorul POSSUM, având mai puțin de 28 de zile în viață și în afara spitalului, a prezis un rezultat slab de pierdere în greutate la 1 an. Acest lucru se adaugă literaturii de specialitate că complicațiile postoperatorii sunt asociate independent cu rezultate chirurgicale slabe pe termen lung.
fundal
Obezitatea este una dintre problemele de sănătate publică din secolul XXI. Organizația Mondială a Sănătății (OMS) estimează că există 2,3 miliarde de oameni supraponderali la nivel global, dintre care 700 de milioane sunt obezi (W.H.O 2018). Un raport al Organizației Națiunilor Unite pentru Alimentație și Agricultură (2013) a arătat că 24,9% dintre oamenii din Regatul Unit (Marea Britanie) erau considerați obezi și că Regatul Unit se afla în topul clasamentului european al obezității (The State of Food and Agriculture 2013). În Statele Unite ale Americii (SUA), prevalența este chiar mai mare, cu date care arată că mai mult de unul din trei adulți sunt considerați obezi (Flegal et al. 2012).
Nivelurile ridicate de obezitate pun o povară semnificativă asupra serviciilor de sănătate ca urmare a comorbidităților asociate. S-a estimat că în 2007 costul direct pentru NHS al tratamentului persoanelor supraponderale și obeze a fost de 4,2 miliarde de lire sterline în 2007 (Butland și colab. 2007). Registrul național bariatric al Regatului Unit arată că 53,9% dintre bărbați și 41,4% dintre femei aveau patru sau mai multe boli legate de obezitate în momentul intervenției chirurgicale primare (Welbourn și colab. 2014). Cu toate acestea, îmbunătățirea semnificativă, dacă nu rezolvarea, a comorbidităților poate apărea în decurs de 2 ani de la intervenția chirurgicală bariatrică (Welbourn și colab. 2014; Arterburn și Courcoulas 2014; Colquitt și colab. 2014), cu economii pe termen lung datorate tratamentului nu numai al obezității., dar bolile legate de obezitate (Marea Britanie) NCGC 2014).
Cel de-al doilea raport al Registrului Național Bariatric din Marea Britanie a arătat că 16.956 proceduri chirurgicale bariatrice primare au fost efectuate între 2001 și 2013, dintre care 95% au fost efectuate laparoscopic. În această cohortă, ratele de complicații chirurgicale au fost de 2,9% și au observat mortalitatea în spital 0,07% (Welbourn și colab. 2014). Cu astfel de rate scăzute de mortalitate, monitorizarea morbidității sau complicațiilor poate oferi clinicienilor și pacienților informații mai utile cu privire la calitatea și variația standardelor de îngrijire și să ofere o oportunitate mai mare pentru îmbunătățirea performanței.
Deși pierderea în greutate nu este considerată a fi cel mai important rezultat al intervenției chirurgicale bariatrice (mai degrabă, scopul este de a sprijini rezolvarea bolilor legate de obezitate), este totuși un proxy important al eficacității chirurgicale (Welbourn et al. 2014). Factorii care s-au dovedit a influența diferitele rezultate includ indicele de masă corporală mai mare (IMC), vârsta, creșterea numărului de comorbidități și Statutul fizic al Societății Americane de Anesteziști (ASA-PS) (Colquitt și colab. 2014; Abraham și colab. al. 2015). De remarcat, complicațiile postoperatorii pot varia în incidență în funcție de definiția complicației utilizate.
Găsirea unui instrument precis de stratificare a riscului este importantă, astfel încât pacienții cu risc mai mare de morbiditate postoperatorie să poată fi identificați și calea lor perioperatorie optimizată pentru a obține rezultate chirurgicale mai bune. Studiile au analizat anterior OS-MRS ca un instrument de predicție a rezultatului perioperator cu rezultate variabile (Coblijn și colab. 2016; Lorente și colab. 2014), dar acest sistem de notare a fost conceput și validat ca predictor al mortalității și nu al morbidității (DeMaria și colab. 2007). Scorul de fiziologie și severitate operativă pentru enumerarea morbidității și mortalității a fost sugerat anterior ca cel mai bine validat model de stratificare a riscului pentru prezicerea morbidității în populațiile eterogene de pacienți (Moonesinghe și colab. 2013), dar cercetările anterioare în chirurgia bariatrică l-au găsit supraestimat. morbiditate postoperatorie (Charalampakis și colab. 2014).
Scopul acestui studiu a fost de a evalua două scoruri dezvoltate anterior și validate, scorurile POSSUM și OS-MRS, pentru predicția morbidității postoperatorii și a pierderii în greutate pe termen mai lung la 1 an. În plus, am evaluat și predictori independenți pentru pierderea slabă în greutate utilizând analize multivariabile.
Metode
Acest studiu pilot de cohortă observațional cu un singur centru a fost aprobat de biroul de cercetare și dezvoltare al Universității College London Hospitals NHS Foundation Trust (UCLH) ca evaluare a serviciilor. În perioada 01 martie 2010 - 30 septembrie 2013, datele au fost colectate prospectiv asupra pacienților adulți consecutivi (> 18 ani) supuși unei intervenții chirurgicale bariatrice, care a inclus gastrectomie de mânecă și proceduri laparoscopice de by-pass gastric Roux-en-Y (RYGB) la University College Hospital Spitalul didactic din Londra.
Calea pacientului
Pacienții au participat inițial la un ambulatoriu bariatric combinat, unde au fost văzuți de dietetician, asistent medical bariatric, chirurg bariatric și endocrinolog. Au fost documentate greutățile inițiale ale pacienților. Cazurile au fost apoi revizuite la o întâlnire multidisciplinară, iar cazurile adecvate au fost enumerate pentru intervenții chirurgicale. După externarea din spital, pacienții au fost urmăriți de echipa chirurgicală bariatrică pentru rezultate și complicații (Grocott și colab. 2007) la intervale regulate de 6 săptămâni și 3, 6, 12 și 18 până la 24 de luni. Măsurătorile de greutate ale ambulatoriului au fost luate în mod obișnuit în timpul întâlnirilor de urmărire, iar incidența tuturor complicațiilor a fost determinată de revizuirea notelor de caz.
Variabile predictive
Datele au fost colectate de o echipă de cercetători instruiți care lucrează în cadrul UCLH NIHR Surgical Outcomes Research Center (SOuRCe). Demografiile colectate cu privire la toți pacienții au inclus vârsta, greutatea, IMC, etnie, sex, participarea la evaluare prealabilă, comorbidități, statutul fizic al Societății Americane de Anestezisti, gradul de chirurg și anestezist curent, operația efectuată, secția de îngrijire postoperatorie și investigațiile necesare pentru calcul Scorurile POSSUM și OS-MRS. Scorul POSSUM este calculat folosind o combinație de 12 variabile fiziologice și 6 date operatorii pentru fiecare pacient pentru a calcula riscul procentual. Dezvoltat inițial în 1991 de Copeland și colab. (Copeland și colab. 1991), a fost evaluat pe scară largă, inclusiv în operații ortopedice, vasculare, cap și gât și colorectal (Mohamed și colab. 2002; Prytherch și colab. 2001; Myers 1993; Griffiths și colab. 2002; Tekkis și colab. al. al. 2000). OS-MRS utilizează un sistem de notare a punctelor binare bazat pe cinci variabile pentru a stratifica pacienții în trei grupuri principale (DeMaria și colab. 2007). În prezent, este cel mai frecvent instrument de stratificare a riscului pentru chirurgia bariatrică (Daniel Guerron și Portenier 2016) și s-a dovedit a fi un instrument util și pentru predicția morbidității (Lorente și colab. 2014; Pinho și colab. 2015).
Măsuri finale
Rezultatul principal a fost pierderea slabă în greutate, definită ca 0,9 ar indica o discriminare bună, 0,6-0,9 ar indica moderată și 0,05.
Modelul de predicție a morbidității cu cea mai mare discriminare a fost apoi utilizat pentru a se adapta factorilor de risc ai pacienților într-o analiză, care a testat relația independentă dintre morbiditatea postoperatorie și rezultatul slab pe termen lung (definit de EBWL mai puțin de 50% la 1 an de urmărire).
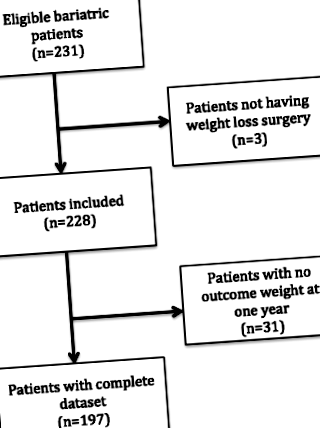
Rezultate (Fig. 1)
Caracteristicile inițiale ale pacientului
Două sute treizeci și unu de pacienți au fost supuși unei intervenții chirurgicale bariatrice în timpul perioadei de studiu și au primit date demografice colectate de echipa SOuRCe. Acest lucru a fost apoi colectat cu baza de date postoperatorie chirurgicală. O sută nouăzeci și șapte de pacienți au fost incluși în analize. Datele demografice sunt prezentate în Tabelul 1. Toți cei 197 de pacienți au avut greutatea înregistrată la 1 an.
Diagrama de flux pentru cazurile incluse și excluse din analiză
Scorurile POSSUM au fost calculate pentru toți pacienții și împărțite în scoruri POSSUM fiziologice, operatorii și totale. Scorul median de fiziologie POSSUM a fost de 14 (IQR 13-15), scorul median POSSUM operativ a fost de 9 (IQR 9-9) și scorul total POSSUM a fost de 22 (IQR 22-24).
Cea mai frecventă procedură a fost o gastrectomie laparoscopică cu mânecă, (59,9%), urmată de proceduri laparoscopice de by-pass gastric Roux-en-Y (38%). Dintre procedurile rămase, una a fost transformată dintr-o gastrectomie în mânecă în RYGB, una a avut colecistectomie cu procedura, una a avut o reparație a herniei hiatale și una a fost convertită într-o procedură deschisă.
Rezultate postoperatorii
Postoperator, 124 de pacienți au fost internați în secția generală (62,9%); 72 au fost admiși la unitatea de îngrijire postanestezică (PACU) (36,5%), o unitate cu dependență ridicată, concepută pentru pacienții post-chirurgicali; iar unul a fost admis la ICU. Durata mediană a șederii (LOS) a fost de 2 zile postoperator (intervalul IQR 2-3 zile).
Au existat două decese spitalicești (mortalitate = 0,85%); toți pacienții care au fost externați au plecat acasă la reședința obișnuită. Șaptesprezece pacienți (8,6%) au fost readmise în termen de 30 de zile de la externare, dintre care șapte au avut o ședere de readmisie mai mare de 3 zile. Data readmisiei a variat între 1 și 30 de zile după externare (mediană 4, IQR 2-19,5). Cel mai frecvent motiv pentru readmisie a fost durerea abdominală (8 pacienți - 47% din readmisii sau 4% din totalul cohortei), iar 3 pacienți (17,6% din readmisii, 1,5% din totalul cohortei) au prezentat o scurgere anastomotică.
Procentul mediu EBWL la 12 luni a fost de 56,86%, (SD 19,9%). Șaptezeci și nouă de pacienți (40,1%) au avut o EBWL mai mică de 50% la 1 an de urmărire.
O sută treizeci și opt de pacienți au fost externați până în ziua 3; astfel, 59 de pacienți (30%) au rămas în spital și au primit datele POMS din ziua 3 colectate. Tabelul 2 prezintă morbiditatea definită de POMS în zilele 3, 5, 7, 14 și 21.
Predicția riscurilor în conformitate cu POSSUM și OS-MRS
Atât POSSUM, cât și OS-MRS au fost mai puțin precise în prezicerea morbidității definite de POMS în ziua 3 decât prezicerea compozitului de lungă durată de ședere datorită mobilității slabe și/sau morbidității definite de POMS. Niciunul dintre aceste instrumente nu a atins o precizie predictivă moderată pentru prezicerea morbidității definite de POMS în ziua 3, dar ambele au fost moderat de precise pentru prezicerea șederii internate ≥ 3 zile din cauza morbidității sau a mobilității slabe. Pentru a putea evalua acuratețea predictivă a „zilelor fericite” pentru pierderea slabă în greutate la 1 an, am transformat-o într-o variabilă binară în scopul estimării AUROC prin atribuirea unui rezultat slab pacienților care au avut mai puțin de 28 de zile în viață și în afara spitalului (întrucât durata medie de ședere a internării primare a fost de 2 zile). În analiza multivariabilă, luând în considerare riscul definit de POSSUM, vârsta și dacă pacientul a avut sau nu Tabelul 3 Discriminarea și calibrarea instrumentelor de predicție a riscurilor pentru rezultatele morbidității
Discuţie
În acest studiu, raportăm acuratețea POSSUM și OS-MRS în prezicerea morbidității postoperatorii la pacienții supuși unei intervenții chirurgicale bariatrice. Ambii s-au dovedit a fi predictori slabi ai morbidității definite de POMS în ziua 3, dar au arătat o acuratețe moderată la prezicerea LOS la pacienții internați ≥ 3 zile din cauza morbidității sau a mobilității slabe. Pierderea medie a pacienților bariatrici postoperator a fost raportată la nivel național ca 2,7 zile (Welbourn și colab. 2014), astfel încât aceste instrumente pot fi utile în prezicerea pacienților cu risc crescut de utilizare a resurselor. În această analiză, cel mai puternic predictor independent al pierderii slabe în greutate la 1 an (28 de zile în viață și în afara spitalului în primele 30 de zile de la operație - un punct final compus al decesului, durata șederii în spital și readmisia în spital.
Analizele noastre au constatat că POSSUM și OS-MRS au fost moderat de precise pentru prezicerea șederii ≥ 3 zile din cauza morbidității și a mobilității slabe, cu AUROC 0,63 pentru ambele. Ei au fost mai puțin exacți în prezicerea morbidității definite de POMS în ziua 3. Deși nu s-a dovedit a fi un predictor semnificativ al EBWL la 1 an, ei prezic o durată crescută de ședere în spital. Folosirea unuia dintre aceste sisteme în clinica de evaluare preoperatorie poate sprijini clinicienii în identificarea pacienților care pot beneficia de admiterea în PACU (Daniel Guerron și Portenier 2016) sau căi mai intensive de îngrijire postoperatorie, inclusiv fizioterapie și terapie ocupațională. Optimizarea preoperatorie a acestor pacienți, sau pre-abilitarea, poate fi, de asemenea, benefică pentru acest demografic, deoarece poate îmbunătăți capacitatea fizică, ceea ce poate ajuta la îmbunătățirea rezultatelor (West și colab. 2015; Bond și colab. 2015).
De asemenea, am găsit o asociere între vârstă și EBWL la 1 an, cu o creștere de 3% a riscului de a nu atinge scăderea în greutate țintă, pe an de vârstă înaintată. Analizele anterioare ale unor mari cohorte din SUA au găsit dovezi contradictorii în acest sens. Un studiu observațional prospectiv pe 4776 de pacienți care evaluează rezultatele de 30 de zile (Flum și colab. 2009) nu a constatat nicio asociere între vârstă și morbiditate sau mortalitate. O analiză de cohortă retrospectivă ulterioară a 48.378 de pacienți care au fost supuși unei intervenții chirurgicale bariatrice în cadrul programului național de îmbunătățire a calității chirurgicale (ACS-NSQIP) din 2005-2009 (Colegiul American de Chirurgi) (Dorman și colab. 2012), a constatat că vârsta mai înaintată a fost asociată cu LOS prelungit, dar nu cu efecte adverse majore. evenimente. Cu toate acestea, două publicații mai recente din ACS-NSQIP din 44.408 (Khan și colab. 2013) și 20.308 (Sanni și colab. 2014) pacienți au prezentat o asociere între creșterea vârstei și morbiditate și mortalitate. Ultimul studiu a constatat că șansele de complicații postoperatorii au crescut cu 2% cu fiecare an suplimentar de vârstă. O analiză a 8945 de pacienți din Bariatric Outcome Longitudinal Database a constatat că femeile și pacienții mai tineri au avut o scădere semnificativ mai mare în greutate (Van De Laar 2014).
În cele din urmă, comparând POSSUM și OS-MRS, ambele prezintă o precizie similară scăzută în prezicerea morbidității postoperatorii în ziua 3 și o precizie moderată pentru prezicerea LOS prelungit din cauza morbidității sau a mobilității slabe sau a „zilelor fericite”. Deoarece nu există un instrument pentru predicția morbidității legate de practicile curente de chirurgie bariatrică, oricare dintre acestea ar putea acționa ca un instrument. Această lucrare subliniază, de asemenea, necesitatea unui studiu mai amplu pentru a defini un instrument de predicție a riscului pentru morbiditate în chirurgia bariatrică.
Implicații clinice
Din acest studiu, putem face ipoteza că pacienții cu un scor POSSUM mai mare și pacienții mai în vârstă pot beneficia de îngrijire perioperatorie mai intensă. Intervențiile candidaților ar putea include cele care s-au dovedit a fi asociate cu rezultate îmbunătățite în alte setări, cum ar fi terapia orientată spre obiective (Grocott și colab. 2013; Hamilton și colab. 2011), recuperare îmbunătățită (Grocott și colab. 2012; Barreca și colab. 2015) sau admiterea acestor pacienți într-un cadru de îngrijire critică după operație (Alfa Wali și colab. 2014). Cu toate acestea, studiile randomizate ale acestor intervenții la pacienții chirurgicale bariatrice sunt necesare pentru a răspunde la aceste întrebări.
Limitări
Acest studiu a fost realizat la un singur centru și acest lucru poate afecta generalizabilitatea constatărilor noastre. Starea psihologică a pacientului joacă un rol important în rezultatul chirurgical final după intervenția chirurgicală bariatrică; în analizele noastre, acest factor nu a fost luat în considerare din două motive: nu toți pacienții au avut o evaluare psihologică înainte de operație și rezultatele unei astfel de evaluări pot fi dificil de descris cantitativ.
În studiul nostru, ratele de morbiditate postoperatorie par mult mai mari decât cele menționate în registrul nostru național (33 vs 2,9%). S-a demonstrat că morbiditatea poate varia foarte mult între diferite studii, în funcție, cel puțin parțial, de modul în care clasificați complicațiile (Colquitt et al. 2014). Rata de morbiditate comparativ ridicată din studiul nostru este probabil că POMS include morbidități relativ minore; o definiție alternativă ar putea fi descrierea acestui fapt ca „absența recuperării complete”. Cel mai frecvent tip de morbiditate pe D3 a fost gastro-intestinal și, în majoritatea cazurilor, acest lucru s-a datorat greață, vărsături sau distensie abdominală - care nu ar apărea de obicei ca o „complicație” în alte sisteme de clasificare.
Concluzie
Pe măsură ce crește cererea de intervenție chirurgicală pentru tratarea epidemiei de obezitate, va deveni din ce în ce mai important să riscăm stratificarea pacienților pentru a planifica eficient îngrijirea perioperatorie. Mortalitatea asociată cu intervenția chirurgicală este foarte scăzută, dar este necesară reducerea morbidității postoperatorii, care poate avea un efect asupra utilizării resurselor spitalicești și este asociată cu scăderea în greutate postoperatorie. Deși scorurile POSSUM și OS-MRS s-au arătat în acest studiu doar pentru a fi moderat eficiente la prezicerea rezultatului atât pentru gastrectomii mânecii, cât și pentru procedurile RYGB, acestea sunt echivalente cu analizele publicate anterior ale altor modele în cohorte mari din SUA (Turner și colab. 2011; Gupta și colab. 2011; Aminian și colab. 2015). Mai mult, niciunul dintre aceste modele din SUA nu a fost validat pe populațiile de pacienți supuși celor mai frecvente două proceduri bariatrice întreprinse în prezent. Validarea constatărilor noastre în cohorte multicentrale ar fi de valoare.
Abrevieri
Programul național de îmbunătățire a calității chirurgicale a Colegiului American al Chirurgilor
Societatea Americană a Anestezistilor - Statutul fizic
Zona sub curba caracteristică receptor-operator
- Filtrele temporare de cheaguri de sânge pot face mai mult rău decât bine pentru pacienții cu chirurgie bariatrică - 05292013
- Utilitatea elastografiei tranzitorii (fibroscan) și impactul chirurgiei bariatrice asupra grăsimilor nealcoolice
- Opțiuni vegetariene după intervenția chirurgicală bariatrică - Bariatric Center Kansas City
- Ce este Psihiatrul; cu rol în obezitate și chirurgie bariatrică
- Ce să ne așteptăm înainte de operație Chirurgie bariatrică Valea Ukiah