Centrul ACUTE pentru Tulburări Alimentare de la Denver Health and Hospital Authority, Denver, Colorado
Centrul ACUTE pentru Tulburări Alimentare de la Denver Health and Hospital Authority, Denver, Colorado
Departamentul de Medicină, Facultatea de Medicină a Universității din Colorado, Aurora, Colorado
Departamentul de Radiologie, Denver Health and Hospital Authority, Denver, Colorado
Departamentul de Medicină, Facultatea de Medicină a Universității din Colorado, Aurora, Colorado
Alsana, Thousand Oaks, California
Centrul ACUTE pentru Tulburări Alimentare de la Denver Health and Hospital Authority, Denver, Colorado
Departamentul de Medicină, Facultatea de Medicină a Universității din Colorado, Aurora, Colorado
Corespondenţă
Philip S. Mehler, Centrul ACUTE pentru Tulburări Alimentare, Denver Health and Hospital Authority, 777 Bannock Street, Denver 80204, CO.
Centrul ACUTE pentru Tulburări Alimentare de la Denver Health and Hospital Authority, Denver, Colorado
Centrul ACUTE pentru Tulburări Alimentare de la Denver Health and Hospital Authority, Denver, Colorado
Departamentul de Medicină, Facultatea de Medicină a Universității din Colorado, Aurora, Colorado
Departamentul de Radiologie, Denver Health and Hospital Authority, Denver, Colorado
Departamentul de Medicină, Facultatea de Medicină a Universității din Colorado, Aurora, Colorado
Alsana, Thousand Oaks, California
Centrul ACUTE pentru Tulburări Alimentare de la Denver Health and Hospital Authority, Denver, Colorado
Departamentul de Medicină, Facultatea de Medicină a Universității din Colorado, Aurora, Colorado
Corespondenţă
Philip S. Mehler, Centrul ACUTE pentru Tulburări Alimentare, Denver Health and Hospital Authority, 777 Bannock Street, Denver 80204, CO.
Abstract
Sindromul arterei mezenterice superioare prezintă plângeri GI nespecifice, împiedicând refacerea greutății la cei cu anorexie nervoasă. Diagnosticul se face cu teste radiologice, iar tratamentul necesită doar restabilirea greutății, negând necesitatea intervenției chirurgicale.
1. INTRODUCERE
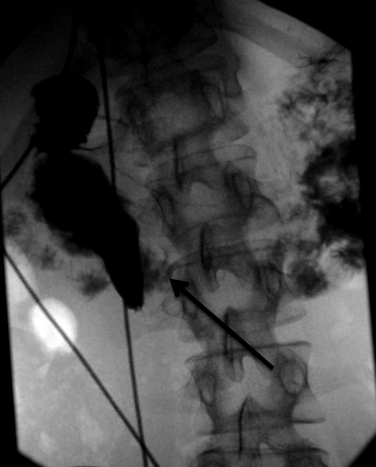
Diagnosticul sindromului SMA necesită inițial un indice ridicat de suspiciune clinică pe baza simptomelor menționate anterior. Există două modalități de imagistică radiologică care pot fi utile în confirmarea diagnosticului. 5 Prima, o serie gastrointestinală superioară (GI) folosește bariu ingerat în timp ce îl observă pe măsură ce trece prin tractul gastrointestinal (Figura 1). Dacă există sindrom SMA complet, a treia parte a duodenului este obstrucționată de noua poziție anatomică a SMA și nu trece niciun material de contrast de bariu atunci când pacientul este în decubit dorsal. În cazurile de sindrom SMA parțial, chiar și atunci când pacientul este în decubit dorsal, există un material de contrast minim care trece prin a treia parte a duodenului. A doua modalitate de imagistică utilizată pentru confirmarea diagnosticului este o tomografie computerizată (CT) a scanării abdomenului cu contrast intravenos. Scanarea CT este capabilă să vizualizeze direct anatomia aortei, a SMA și a duodenului și astfel permite radiologului să calculeze gradele de unghi redus aortic - mezenteric pentru a confirma o obstrucție mecanică (Figura 2). 6 Un unghi 7
Scopul acestei serii de cazuri este de a evidenția simptomele sindromului SMA la pacienții cu AN pentru a evita potențiale complicații grave și pentru a evita în mod eficient impedimentele procesului important de reabilitare a restaurării greutății. Mai mult, această serie de cazuri evidențiază succesul în tratamentul sindromului SMA în AN cu utilizarea doar a restaurării greutății și fără a fi nevoie de intervenție chirurgicală.
2 METODE
2.1 Proiectarea studiului
În timpul perioadei de studiu, au fost analizate 292 de înregistrări ale pacienților cu AN-R și AN-BP. Dintre acești pacienți, 16 erau suspectați de sindrom SMA și opt dintre acești pacienți au fost confirmați ca având un diagnostic de sindrom SMA prin imagistica radiologică în timp ce se aflau pe unitatea ACUTE.
2.2 Date
S-a efectuat revizuirea manuală a diagramelor pentru variabilele clinice de interes, inclusiv caracteristicile pacientului, modul de diagnosticare (seria GI superioară sau CT), diagnosticul complet sau parțial al sindromului SMA, prezența gastroparezei, simptomele în concordanță cu sindromul SMA, modalitățile de tratament și rezolvarea simptomelor . Antropometria a fost calculată la admitere și externare. Procentul de greutate corporală ideală (% IBW) a fost calculat utilizând metoda Hamwi, 11 și indicele de masă corporală (IMC) a fost calculat ca greutate în kilograme peste înălțime în metri pătrate.
3. REZULTATE
Toți pacienții au fost de sex feminin,% IBW mediu a fost de 63,1% (SD = 10,1), iar vârsta medie a grupului a fost de 33 de ani (SD = 13,3), variind de la 19 la 51 de ani. Cinci pacienți au fost diagnosticați cu AN-R, trei cu AN-BP și aproximativ o treime au fost internați la Tabelul 1. Demografie, tratament și rezultate clinice ale pacienților
ID Vârstă (ani) Subtipul AN admisie% IBW admisie IMC (kg/m 2) Simptome ale SMA Mod de tratare imagistică † † Tubul NJ la pacientul B a fost transformat într-un tub GJ din cauza greaței în curs; prin urmare, ocolirea obstrucției duodenale și a tubului PEJ pentru pacientul E a fost în cele din urmă convertită înapoi într-un tub PEG din cauza incapacității tubului de alimentare de a rămâne pe loc după mai multe încercări.LOS (zile) Descărcare% IBW Descărcare IMC (kg/m 2) Simptome de descărcare
| A | 40 | AN-R | 64,8 | 13.2 | Balonare postprandială, greață, gaze și durere epigastrică postprandială | CT, GI | Tub PEJ plasat prin intervenție chirurgicală, plus kcals orali și lichizi; dieta orală și lichidă a avansat așa cum este tolerată | 41 | 72.3 | 14.7 | Îmbunătățirea durerii |
| B | 24 | AN-R | 50.6 | 10.5 | Greață/dureri abdominale severe după masă; lichide preferate | GI | Tubul NJ plasat și apoi tubul GJ prin IR; dieta lichidă orală | 28 | 66.1 | 13.8 | Îmbunătățirea durerii |
| C | 47 | AN-R | 51.3 | 10.7 | Durere abdominală postprandială/balonare/distensie | CT | Dieta lichidă | 27 | 60.1 | 12.5 | S-a rezolvat |
| D | 19 | AN-BP | 54.3 | 10.9 | Balonare/plenitudine timpurie/dureri abdominale severe; ușurat de emesis | CT | Dieta lichidă | 28 | 71.4 | 14.4 | S-a rezolvat |
| E | 22 | AN-BP | 67.4 | 14.0 | Satietate timpurie; dureri abdominale postprandiale și greață ameliorate prin emeză | CT | Tub PEG plasat prin operație, apoi transformat în tub PEJ, apoi înapoi în PEG și câteva lichide orale | 35 | 74.7 | 15.5 | S-a rezolvat |
| F | 19 | AN-R | 65.2 | 13.6 | Dureri abdominale extrem de ascuțite și greață postprandială | GI | Dieta lichidă | 21 | 70.0 | 14.6 | S-a rezolvat |
| G | 51 | AN-BP | 75,0 | 15.1 | Durere abdominală | CT | Dieta lichidă | 12 | 81.2 | 16.3 | S-a rezolvat |
| H | 42 | AN-R | 76,5 | 15.6 | Dureri abdominale și greață constantă | CT | Dieta lichidă a trecut apoi la diferite consistențe de alimente solide | 21 | 84,5 | 17.2 | S-a rezolvat |
- Abrevieri:% IBW, procentaj de greutate corporală ideală; AN - TA, subtip de purjare a anorexiei nervoase; AN - R, subtip care restricționează anorexia nervoasă; IMC, indicele de masă corporală; CT, tomografie computerizată; GI, seria gastro-intestinală; GJ, gastrojejunostomie; IR, radiologie intervențională; LOS, Durata șederii; NJ, Nasojejunal; PEG, gastrostomie endoscopică percutanată; PEJ, Jejunostomie endoscopică percutanată; SMA, artera mezenterică superioară.
- † Tubul NJ la pacientul B a fost transformat într-un tub GJ din cauza greaței în curs; prin urmare, ocolirea obstrucției duodenale și a tubului PEJ pentru pacientul E a fost în cele din urmă convertită înapoi într-un tub PEG din cauza incapacității tubului de alimentare să rămână pe loc după mai multe încercări.
4. DISCUTIE
Sindromul arterei mezenterice superioare se caracterizează prin dureri abdominale postprandiale și greață care începe la 15-20 de minute după ingestia de alimente orale și este ameliorată prin emeză sau trecerea a câteva ore. În cazul nostru, lichidele sau alimentele moi au fost mai bine tolerate, mai ales atunci când obstrucția este incompletă. Simptomele pe care le experimentează pacienții duc la scăderi suplimentare ale aportului oral, ceea ce duce la scăderea în continuare a greutății și a tamponului de grăsime și, astfel, la agravarea obstrucției duodenale. În populația cu tulburări de alimentație, simptomele sindromului SMA pot fi neglijate sau respinse în mod necorespunzător și atribuite în schimb componentei psihiatrice inerente a acestei boli și aversiunii față de creșterea alimentară și în greutate. 12 De asemenea, pacienții cu AN au adesea afecțiuni comorbide, cum ar fi gastropareza, care pot agrava simptomele abdominale și pot face o încercare continuă de administrare orală foarte dificilă. Gastropareza sau golirea gastrică încetinită se manifestă la pacienții cu forme mai severe de AN cu simptome de balonare, greață și sațietate precoce, dar nu durere reală. 13, 14
La pacienții diagnosticați cu AN, sindromul SMA a prezentat simptome de durere abdominală postprandială și, pentru unii, greață ameliorată prin emeză. La examinarea simptomelor și plângerilor documentate, pacienții au susținut, de asemenea, plinătatea și sațietatea precoce, precum și balonarea după orice administrare orală. Când au fost întrebați despre consistența alimentelor, majoritatea pacienților au afirmat că solidele au cauzat simptome mai grave și pentru o perioadă mult mai lungă de timp după ce au consumat lichide.
Nu există nicio constatare a examenului fizic patognomonic sau semn al sindromului SMA. Examenul fizic la această populație de pacienți a reflectat starea lor grav subnutrită. Având în vedere% IBW mediu de 63,1%, pacienții au fost cahectici, dar în general au avut examene abdominale nechirurgicale. Astfel, nu a existat nicio revenire sau protecție, deși a existat ocazional o ușoară sensibilitate abdominală la palpare.
Tratamentul sindromului SMA necesită câștigarea în greutate suficientă pentru a reconstitui în cele din urmă tamponul de grăsime dintre aortă și SMA și re-lega SMA în poziția sa normală, laterală, pentru a atenua obstrucția mecanică de pe duoden. Astfel, reabilitarea nutrițională devine piatra de temelie a tratamentului cu monitorizare atentă și corecție a electroliților în primele etape ale sprijinului nutrițional pentru a reduce probabilitatea dezvoltării sindromului de realimentare. Pacienții cu sindrom SMA parțial sau îngustare duodenală cu compresie incompletă pot fi tratați cu calorii orale lichide cu avansarea în alimentele moi și în cele din urmă solide pline pe măsură ce simptomele se îmbunătățesc. Acest lucru poate fi realizat prin plasarea unui tub de alimentare, ocolind potențial zona îngustării, până la severitatea simptomelor. Cu toate acestea, sindromul SMA complet sau compresia totală a duodenului va necesita adesea nutriție parentală până când îngustarea atenuează suficient încât nutriția enterală poate fi tolerată. Poate exista un risc crescut de complicații chirurgicale atunci când este prezentă malnutriție; prin urmare, intervenția chirurgicală nu trebuie luată în considerare decât dacă restabilirea greutății nu reușește să rezolve simptomele.
În rezumat, această serie de cazuri evidențiază faptul că diagnosticul sindromului SMA necesită un indice ridicat de suspiciune în scenariul clinic corect, în care pacienții cu subnutriție severă cu AN prezintă greață postprandială și dureri abdominale atenuate de emeză. În populația cu tulburări alimentare, aceste simptome nu trebuie respinse și atribuite exclusiv tulburării psihiatrice de bază. Sindromul SMA poate fi diagnosticat cu exactitate și confirmat prin modalități radiologice, cum ar fi o serie GI superioară sau tomografie. Atâta timp cât obstrucția duodenală este incompletă, pacienții pot fi tratați în condiții de siguranță cu o dietă lichidă progresivă pe cale orală până când simptomele se remit sau se ameliorează, moment în care consistența dietei poate fi avansată după cum este tolerată.
CONFLICTUL DE INTERES
Autorii nu declară niciun conflict de interese.
CONTRIBUȚIILE AUTORULUI
AW: a efectuat revizuirea graficului și a elaborat manuscrisul. DG: a elaborat și revizuit manuscrisul. ED: efectuat diagnostic clinic. MM: a elaborat și revizuit manuscrisul. PM: a elaborat, revizuit și revizuit manuscrisul.
- Sindromul arterei mezenterice superioare O boală rară, dar care pune viața în pericol - ScienceDirect
- Norton Education Series Înregistrare dietă, nutriție și sănătate digestivă, Duminică, 11 octombrie 2020 la 10
- Evaluarea nutrițională și intervenția la un pacient pediatric cu sindromul Angelman Un caz
- Tratamentul chirurgical versus cel conservator al invaginării adulte Seria de cazuri și revizuirea
- Obezitatea severă crește probabilitatea de SOP, sindrom metabolic