Î: Ce este un transplant de pancreas?
R: Un transplant de pancreas este o procedură chirurgicală efectuată pentru a oferi unui pacient cu diabet zaharat de tip 1 un pancreas sănătos de la un donator de organ decedat.
Pancreasul bolnav este lăsat pe loc în timpul procedurii de transplant, deoarece, deși nu mai produce insulină, produce totuși enzime necesare pentru a digera alimentele pe care le consumați. Pancreasul transplantat este plasat în abdomenul inferior pe partea din față a corpului. Când pancreasul transplantat funcționează bine, pacienții sunt capabili să oprească injecțiile cu insulină imediat după transplant.
Există mai multe tipuri de transplant de pancreas care pot apărea:
• simultan transplant de pancreas și rinichi se efectuează la pacienții care au nevoie și de un transplant de rinichi din cauza insuficienței renale cauzate de diabet. Transplantul se efectuează folosind organe de la un singur donator.
• Pancreas după transplant de rinichi se efectuează la pacienții care au avut deja un transplant de rinichi (de obicei de la un donator viu). Transplantul de pancreas are loc de obicei la cel puțin 6 luni de la efectuarea transplantului de rinichi, iar pacientul are apoi organe de la 2 donatori separați.
• Transplant de pancreas singur se efectuează la pacienții care nu au boli de rinichi din cauza diabetului lor, dar au alte complicații ale diabetului, cum ar fi leziuni oculare sau nervoase și necunoaștere hipoglicemiantă.
Î: De ce este recomandat un transplant de pancreas?
R: Un transplant de pancreas este recomandat persoanelor care au complicații grave de la diabetul zaharat de tip 1. Aceste complicații pot include boli de rinichi (nefropatie), probleme nervoase (neuropatie), scăderea sau pierderea vederii (retinopatie) și/sau nu sunt capabili să simtă când zahărul din sânge este periculos de scăzut (necunoaștere hipoglicemiantă).
Transplantul de pancreas nu este un remediu pentru diabet, deoarece pacienții trebuie să ia medicamente imunosupresoare pentru a proteja pancreasul de respingere. Cu toate acestea, beneficiile transplantului de pancreas pot include capacitatea de a trăi fără a lua injecții cu insulină, îmbunătățirea calității vieții și prevenirea sau îmbunătățirea complicațiilor diabetului.
Î: Câți oameni din Statele Unite au nevoie de un transplant de pancreas?
R: Aproximativ 2.500 de pacienți din Statele Unite așteaptă un transplant de pancreas (fie pancreasul singur de rinichi-pancreas).
Accesați site-ul web United Network for Organ Sharing (UNOS) pentru statistici ale pacienților care așteaptă un transplant de pancreas și numărul de pacienți care au suferit un transplant în acest an.
Î: De unde provin organele transplantate?
R: Majoritatea transplanturilor de pancreas care apar provin de la donatori de organe decedați. În cazuri rare, donatorii vii pot dona o parte din pancreasul lor, cu toate acestea, aceasta nu este o practică standard în majoritatea centrelor de transplant.
Donatorii de organe decedați sunt persoane care sunt moarte cerebrale și nu pot supraviețui bolii lor și au luat anterior decizia de a dona organele lor la moarte. Părinții sau soții pot accepta, de asemenea, să doneze organele unei rude. Donatorii pot proveni din orice parte a Statelor Unite.
Î: Cum sunt alocate organele transplantate?
R: Rețeaua Unită pentru partajarea organelor (UNOS) este responsabilă pentru distribuirea organelor de transplant în Statele Unite. UNOS supraveghează alocarea multor tipuri diferite de transplanturi, inclusiv ficat, rinichi, pancreas, inimă, plămâni și cornee.
UNOS primește date de la spitale și centre medicale din toată țara cu privire la adulți și copii care au nevoie de transplant de organe. Echipa de transplant care vă urmărește în prezent este responsabilă pentru trimiterea datelor către UNOS și pentru actualizarea acestora pe măsură ce starea dumneavoastră se schimbă.
Au fost elaborate criterii pentru a se asigura că toate persoanele de pe lista de așteptare sunt judecate în mod echitabil în ceea ce privește gravitatea bolii lor și urgența de a primi un transplant. Pentru pacienții care așteaptă un pancreas, organele sunt distribuite în funcție de grupa sanguină și de timpul de așteptare.
Când un organ donator devine disponibil, un computer caută toate persoanele de pe lista de așteptare pentru un pancreas și le pune deoparte pe cele care nu sunt potrivite pentru pancreasul disponibil. O nouă listă este făcută din candidații rămași. Persoana din partea de sus a listei de specialitate este luată în considerare pentru transplant. Dacă nu este un candidat bun, indiferent de motiv, se ia în considerare următoarea persoană și așa mai departe. Unele motive pentru care persoanele de pe listă ar putea fi luate în considerare înainte ca o persoană din partea de sus să includă dimensiunea organului donator și distanța geografică dintre donator și destinatar.
Î: Cum sunt plasat pe lista de așteptare pentru un nou pancreas?
R: Primul pas este să fie trimis la centrul nostru de transplant. Medicul dumneavoastră cu diabet zaharat (endocrinolog), medicul primar, unitatea de dializă (dacă aveți și insuficiență renală) sau alt medic vă pot adresa. În plus, ne puteți contacta pentru a vă recomanda direct. Compania dvs. de asigurări poate avea, de asemenea, o listă cu centrele de transplant preferate.
Odată ce sunteți trimis la programul nostru, vă vom pune câteva întrebări de bază prin telefon și vă vom programa apoi să ne vizitați pentru o evaluare înainte de transplant. Această evaluare extinsă trebuie finalizată înainte de a putea fi inclus pe lista de transplanturi. Testarea include:
• Analize de sange
• Testele de diagnostic
• Evaluarea psihologică/socială
Testele de sânge sunt făcute pentru a aduna informații care vă vor ajuta să determinați cât de urgent este să fiți plasat pe lista de transplanturi, precum și să vă asigurați că primiți un organ donator care se potrivește bine. Unele dintre testele cu care s-ar putea să fiți deja familiarizați, deoarece vă evaluează starea generală de sănătate și funcția organelor. Aceste teste pot include:
• Chimii de sânge - acestea pot include glucoză, creatinină serică, electroliți (cum ar fi sodiu și potasiu), colesterol și teste ale funcției hepatice.
• Studii de coagulare, cum ar fi timpul de protrombină (PT) și timpul de tromboplastină parțială (PTT) - teste care măsoară timpul necesar ca sângele să se coaguleze.
• Testele legate de diabet, precum hemoglobina A1c, nivelurile de c-peptide și nivelurile de anticorpi legate de procesul autoimun al diabetului
Alte analize de sânge vor contribui la îmbunătățirea șanselor ca organul donator să nu fie respins. Acestea pot include:
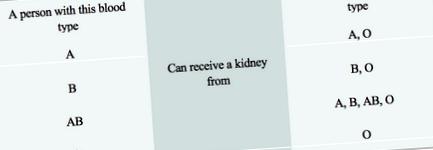
• Grupa de sange: Fiecare persoană are un anumit tip de sânge: tip A, B, AB sau O. Când primiți o transfuzie, sângele primit trebuie să fie de tip compatibil cu al dvs. sau va avea loc o reacție. O reacție similară va apărea dacă un organ donator cu un alt tip de sânge este transplantat în corpul dumneavoastră. Aceste reacții pot fi evitate prin potrivirea grupelor de sânge ale dumneavoastră și ale donatorului. Tabelul de mai jos descrie tipurile de sânge compatibile.
• Antigeni leucocitari umani (HLA) și anticorpi reactivi în grup (PRA): Aceste teste ajută la determinarea probabilității de succes a unui transplant de organ prin verificarea anticorpilor din sângele dumneavoastră. Anticorpii sunt produși de sistemul imunitar al organismului ca reacție la o substanță străină, cum ar fi o transfuzie de sânge, un virus sau un organ transplantat, iar femeile pot dezvolta, de asemenea, anticorpi în timpul sarcinii. Anticorpii din sânge vor încerca să atace organele transplantate, prin urmare, persoanele care primesc un transplant trebuie să ia medicamente numite imunosupresoare care scad acest răspuns imunitar.
• Studii virale: Aceste teste determină dacă ați fost expus la viruși care pot reapărea după transplant și ne ajută să vă adaptăm regimul de medicamente după transplant.
Testele de diagnostic care sunt efectuate sunt necesare pentru a vă înțelege starea medicală completă. Următoarele sunt câteva dintre celelalte teste care pot fi efectuate (dacă aveți nevoie și de un transplant de rinichi), deși multe dintre teste se decid individual.
• Ecografie renală: Un test neinvaziv în care un traductor este trecut peste rinichi producând unde sonore care sări de pe rinichi, transmitând o imagine a organului pe un ecran video. Testul este utilizat pentru a determina dimensiunea și forma rinichiului și pentru a detecta o masă, calculi renali, chist sau alte anomalii.
• CT scanarea abdomenului și pelvisului: Un test medical de diagnostic care produce multiple imagini ale interiorului corpului. Aceste imagini vă arată organele interne, oasele, țesuturile moi și vasele de sânge mai detaliat decât radiografiile tradiționale. CT-urile sunt folosite pentru a vă detecta infecția, cancerul, pietrele la rinichi și vezică urinară, anevrismele aortice abdominale (AAA) și pentru a vă planifica operația de transplant văzând vasele de sânge mai detaliat.
În timpul procesului de evaluare, vă veți întâlni cu mulți membri ai echipei de transplant. Echipa de transplant va lua în considerare toate informațiile din interviuri, istoricul dvs. medical, examenul fizic și testele de diagnostic pentru a stabili dacă puteți fi candidat pentru transplant de pancreas. După ce evaluarea dvs. este completă și echipa de transplant a stabilit că sunteți un candidat potrivit pentru un transplant de pancreas, veți fi plasat pe lista de așteptare a Rețelei Unite pentru partajarea organelor (UNOS).
Î: Cât timp va dura pentru a obține un nou pancreas?
R: Nu există un răspuns clar la această întrebare. Uneori, oamenii așteaptă doar câteva luni înainte de a primi un organ donator, cu toate acestea, poate dura și câțiva ani pe lista de așteptare înainte ca un organ donator adecvat să fie disponibil.
În acest timp, veți primi o monitorizare atentă cu medicii și echipa de transplant și veți veni la centrul nostru de transplant pentru vizite de reevaluare anuale pentru a vă asigura că sunteți încă un candidat potrivit. Diferite grupuri de suport sunt, de asemenea, disponibile pentru a vă ajuta în acest timp de așteptare.
Î: Cum sunt anunțat când este disponibil un pancreas?
R: Fiecare echipă de transplant are propriile orientări specifice cu privire la așteptarea pe lista de transplant și la notificarea când este disponibil un organ donator.
În majoritatea cazurilor, veți fi notificat prin telefon sau pager că este disponibil un organ. Vi se va spune să veniți imediat la spital, astfel încât să puteți fi pregătiți pentru transplant. Chiar dacă sunteți chemat la spital, nu vă garantează că veți primi acel pancreas; uneori pancreasul poate merge la cineva mai sus pe listă la un alt centru.
În plus, poate apărea o reacție atunci când sângele donatorului este amestecat cu sângele dumneavoastră (numit crossmatch pozitiv), ceea ce poate indica faptul că nu ar trebui să primiți acel organ din cauza riscului mare de respingere.
Î: La ce mă pot aștepta când primesc un transplant de pancreas?
R: Dacă totul merge bine și sunteți desemnat să primiți transplant de pancreas, operația durează aproximativ 3 până la 5 ore. Se efectuează sub anestezie generală și veți petrece câteva zile în unitatea de terapie intensivă chirurgicală după operație, astfel încât dvs. și funcția noului pancreas să puteți fi monitorizați îndeaproape.
Majoritatea beneficiarilor de transplant de pancreas vor avea un tub nazogastric (un tub plasat în timpul intervenției chirurgicale) care împiedică formarea unei presiuni prea mari în intestine unde este conectat noul pancreas. Din acest motiv, vor trece câteva zile până când veți putea mânca, iar majoritatea medicamentelor dvs. vor fi administrate prin linia intravenoasă (tub plasat în venă).
Dacă vă descurcați bine, veți fi transferat la unitatea de transplant în câteva zile de la operație și probabil veți fi în spital pentru un total de șase până la opt zile. Odată ajuns în unitatea de transplant, veți începe perioada de recuperare care include dieta avansată, ridicarea din pat pentru a merge și participarea la sesiuni educaționale cu asistenți medicali, farmaciști, nutriționiști, asistenți sociali și alții.
După ce sunteți externat din spital, ar trebui să vă așteptați să reveniți la clinica de transplant de două până la trei ori pe săptămână în prima lună, apoi săptămânal în următoarele două luni, apoi mai puțin frecvent, în funcție de starea dumneavoastră.
De asemenea, veți putea reveni la medicul (medicii) care vă îngrijea înainte de transplantul nostru, cum ar fi endocrinologul dumneavoastră. Vom lucra îndeaproape cu medicul dumneavoastră pentru a vă gestiona transplantul și veți continua să vizitați periodic Centrul nostru de transplant pentru a ne asigura că pancreasul dvs. funcționează bine, conform programului de mai jos. Cu toate acestea, pot fi necesare vizite mai frecvente la centrul de transplant, în funcție de cursul post-transplant sau dacă alegeți să participați la un studiu de cercetare.
Î: Care sunt riscurile transplantului de pancreas?
R: Există mai multe categorii de riscuri care pot fi observate la transplantul de pancreas.
Primele sunt riscurile care înconjoară operația în sine. Aceste riscuri includ efectele secundare ale anesteziei generale; sângerare; cheaguri de sânge; scurgeri sau blocaje în cazul în care pancreasul este conectat la intestin; infecţie; eșecul pancreasului transplantat să funcționeze; respingerea pancreasului.
Alte riscuri provin din medicamentele care trebuie luate pentru a preveni respingerea pancreasului. Acestea pot include un nivel ridicat de zahăr din sânge sau diabet zaharat (diabet de tip 2); tensiune arterială crescută; dezechilibru electrolitic; modificări ale pielii; creștere în greutate; greață, vărsături sau diaree; subțierea părului. Pacienții care primesc imunosupresie prezintă, de asemenea, un risc mai mare de a dezvolta infecții și cancer, în special cancer de piele.
Î: Ce este respingerea?
R: Respingerea este o reacție normală a corpului la un obiect străin. Când un nou pancreas este plasat în corpul unei persoane, corpul vede organul transplantat ca pe o amenințare și încearcă să-l atace. Sistemul imunitar produce anticorpi pentru a încerca să omoare noul organ, neștiind că pancreasul transplantat este benefic.
Pentru a permite organului să trăiască cu succes într-un corp nou, trebuie administrate medicamente numite imunosupresoare pentru a suprima sistemul imunitar de a ataca organul atât timp cât transplantul continuă să funcționeze.
Î: Ce se face pentru a preveni respingerea?
R: Medicamentele trebuie administrate pentru tot restul vieții transplantului de pancreas pentru a combate respingerea. Fiecare persoană este individuală, iar echipa de transplant vă personalizează regimul de medicamente în funcție de nevoile dvs. specifice. Medicamentele anti-respingere utilizate cel mai frecvent la pacienții cu transplant de pancreas includ:
Medicamente intravenoase administrate în spital în momentul transplantului:
• Basiliximab (Simulect)
Medicamentele orale luate atât timp cât transplantul continuă să funcționeze:
• Tacrolimus (Prograf) și
• Micofenolat de sodiu (myfortic) sau micofenolat de mofetil (CellCept)
• Prednison
Unii pacienți pot primi, de asemenea, unul sau mai multe dintre următoarele medicamente, de obicei atunci când prezintă un risc mai mare de respingere datorită transplanturilor anterioare, transfuziilor de sânge anterioare și/sau sarcinii:
• Globulină anti-timocit de iepure (Timoglobulină)
• Rituximab (Rituxan)
• Imunoglobulină intravenoasă (IVIG)
Noile medicamente anti-respingere sunt studiate continuu. Vi se poate oferi posibilitatea de a participa la un studiu de cercetare clinică a unui nou imunosupresor de transplant sau a altor medicamente legate de transplant. Echipa de transplanturi croiește regimurile de droguri pentru a satisface nevoile fiecărui pacient.
De obicei, se administrează inițial mai multe medicamente anti-respingere. Dozele acestor medicamente se pot schimba frecvent pe măsură ce răspunsul dvs. la acestea se schimbă. Deoarece medicamentele anti-respingere afectează sistemul imunitar, persoanele care primesc un transplant vor avea un risc mai mare de infecție. Trebuie menținut un echilibru între prevenirea respingerii și sensibilitatea la infecție. Testele de sânge pentru a măsura cantitatea de medicamente din organism se fac la vizitele de urmărire pentru a vă asigura că nu primiți prea mult sau prea puțin din medicamente.
Acest risc de infecție poate fi mai mare în primele câteva luni după transplant, deoarece în acest timp se administrează doze mai mari de medicamente anti-respingere. În primele câteva luni după transplant, vi se vor administra mai multe medicamente pentru a preveni anumite tipuri de infecție.
Î: Care sunt semnele respingerii?
R: Următoarele sunt unele dintre cele mai frecvente simptome ale respingerii. Cu toate acestea, fiecare individ poate prezenta simptome diferit. Simptomele pot include:
• Glicemie ridicată
• Niveluri crescute de sânge de amilază și lipază, două enzime produse de pancreas
• Durere sau sensibilitate asupra pancreasului transplantat
• Febră
Echipa dvs. de transplant vă va instrui pe cine să apelați imediat dacă apare oricare dintre aceste simptome.
Î: Care este perspectiva mea pe termen lung după transplantul de pancreas?
R: A trăi cu un transplant este un proces pe tot parcursul vieții. Trebuie administrate medicamente pentru a suprima sistemul imunitar, astfel încât acesta să nu atace organul transplantat. Trebuie administrate alte medicamente pentru a preveni efectele secundare ale medicamentelor anti-respingere, cum ar fi infecția. Vizitele frecvente și contactul cu echipa de transplant sunt esențiale. Cunoașterea semnelor de respingere a organelor și urmărirea lor zilnică sunt esențiale.
Din păcate, transplanturile de pancreas nu durează pentru totdeauna. Dacă un pancreas transplantat eșuează, decizia de a oferi unei persoane un alt transplant de pancreas se decide de la caz la caz și necesită luarea în considerare a multor factori diferiți.
Î: Ce se întâmplă dacă pancreasul meu eșuează?
R: Dacă un transplant de pancreas eșuează, pacientul va trebui să revină la gestionarea diabetului cu injecții cu insulină și monitorizare intensă a glicemiei. Poate fi posibil să primiți un alt transplant, totuși, acest lucru depinde de mulți factori, cum ar fi numărul de transplanturi anterioare, nivelurile de anticorpi din organism și dacă pacientul a fost aderent la medicația lor și la programul de urmărire.