Natalie Orbach, PA-C
Natalie Orbach lucrează în medicină pulmonară la spitalul Union Memorial din Baltimore și la un birou privat de asistență primară din Lutherville, Maryland.
O femeie în vârstă de 78 de ani s-a prezentat la secția de urgență (DE) plângându-se de dificultăți de respirație, tuse uscată neproductivă, oboseală, hipoxie și stare generală de rău care durează câteva luni și se înrăutățește pe o perioadă de două săptămâni. Ea a negat că are febră, frisoane, hemoptizie, scădere în greutate, cefalee, erupții cutanate sau dureri articulare. Ea a raportat transpirații, scăderea poftei de mâncare, respirație șuierătoare, tuse fără producerea de spută și ușoară umflare a picioarelor. Pacientul s-a plâns de dureri toracice la internare, dar s-a rezolvat rapid.
Pacienta, o văduvă pensionată, cu cinci copii mari, a refuzat intervenția chirurgicală recentă sau expunerea la bolnavi, nu a călătorit și nu a raportat nicio schimbare în mediul de acasă. Ea a susținut că nu are animale de companie, dar a recunoscut că fumează în prezent aproximativ patru țigări pe zi; ea fumase anterior, în medie, trei pachete de țigări pe zi timp de 60 de ani. Ea a negat consumul de alcool sau droguri, inclusiv agenți intravenoși.
Istoricul medical al pacientului a fost semnificativ pentru fibrilația atrială paroxistică. De asemenea, a fost diagnosticată cu boală pulmonară obstructivă cronică (BPOC), atac ischemic tranzitor, foramen ovale brevetat, hiperlipidemie, tulburări convulsive și hipotiroidism. Nu avea factori de risc cunoscuți pentru HIV și nu avea expunere la azbest sau tuberculoză.
Medicamentele actuale ale pacientului au inclus amiodaronă (200 mg/zi) timp de patru ani; acid valproic (500 mg/zi); aspirină (325 mg/zi); levotiroxină (50 μg/zi); rosuvastatină (10 mg/zi); warfarină zilnică, dozată conform raportului internațional normalizat (INR); și budesonidă/formoterol (160/4,5 mg, un puff bid). Ea a negat că ar avea alergii la medicamente.
Examenul fizic în DE a relevat un puls de 63 bătăi/min; tensiunea arterială, 108/50 mm Hg; și frecvența respiratorie, 16-20 respirații/min. Saturația O2 a pacientului a fost de 84% pe aerul din cameră; 82% până la 84% pe 4 L până la 6 L de oxigen suplimentar; 87% până la 92% cu mască venturi; și 95% pe dispozitivul de presiune bifazică pozitivă a căilor respiratorii (BiPAP). Era afebrilă cu hipoxie și era capabilă să vorbească cu propoziții complete. Au fost detectate crăpături în câmpurile pulmonare superioare, cel mai bine auzite anterior, precum și câteva respirații șuierătoare și rhonchi. Sunetele inimii ei erau normale cu un ritm regulat; extremitățile ei au prezentat urme de edem bilateral. Restul examenului fizic a fost normal.
Valorile de laborator ale pacientului au inclus un număr normal de celule albe din sânge (globule albe din sânge), creșterea acidului lactic dehidrogenază (LDH) la 448 UI/L (interval de referință, 84-246 UI/L) și fără eozinofile. Rata de sedimentare a eritrocitelor (VSH) nu a fost măsurată la admitere. Analiza de sânge a peptidei natriuretice N-terminale pro-creier (NT-proBNP) a fost de 4.877 pg/ml; pentru femeile mai mari de 75 de ani, un nivel mai mare de 1.800 pg/ml este anormal.
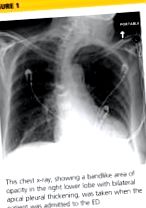
O radiografie toracică a fost efectuată la internare, arătând hiperinflația plămânilor cu o ușoară grosiere a marcajelor pulmonare. S-a observat o zonă de opacitate în formă de bandă în lobul inferior drept cu îngroșare pleurală apicală bilaterală (vezi Figura 1). CT necontrastat al pieptului a dezvăluit opacități difuze ale sticlei măcinate ale lobului superior în ambii plămâni, extinzându-se în lobul mediu drept și lingula, precum și segmentele superioare ale lobilor inferiori, cu zone de emfizem și îngroșare septală. Numeroși noduli, dintre care unii au apărut cavitari, erau evidenți în lobii inferiori.
O ecocardiogramă bidimensională a demonstrat dimensiunea normală a ventriculului stâng și funcția sistolică, insuficiență tricuspidă ușoară fără dovezi de hipertensiune pulmonară și mărire ușoară a atrialului stâng.